Durante a atual pandemia causada pela novo coronavírus, estamos observando um número significativo de complicações cardíacas em pacientes com a COVID-19, mesmo naqueles sem cardiopatia estrutural preexistente. Desta forma, há um crescente interesse entre os cardiologistas pelo estudo do acometimento miocárdico da doença a fim de se conhecer os mecanismos fisiopatológicos envolvidos nesse processo para que se possa oferecer uma assistência adequada a esses pacientes.
Em recente revisão publicada no ABC Cardiol, foram demonstrados os principais achados etiofisiopatológicos e a correlação com as principais formas clínicas do componente cardiogênico nesses pacientes.
Sabe-se que o acometimento miocárdico, até então observado, pode ter apresentação muito variável, partindo desde apenas alterações dos marcadores de lesão miocárdica sem repercussão clínica até quadros mais dramáticos com franca disfunção ventricular e choque cardiogênico. O fenômeno que se tem documentado é de injúria miocárdica aguda, muitas vezes sendo necessário afastar doença coronária obstrutiva, associada ou não à disfunção ventricular, provavelmente associada à tempestade de citocinas e outros fatores que podem promover, de forma sinérgica, lesão miocárdica, tais como: hiperativação simpática, hipoxemia, hipotensão arterial e fenômenos trombóticos microvasculares.
A seguir, iremos listar alguns desses mecanismos envolvidos na agressão miocárdica associado a infecção pela COVID-19:
- Desequilíbrio entre oferta e demanda: situações de grave estresse fisiológico, como sepse e insuficiência respiratória, presentes em pacientes com COVID-19, estão associadas a elevação de biomarcadores de lesão miocárdica, determinando piora significativa do prognóstico desses pacientes;
- Lesão microvascular: alterações nos sistema de coagulação e fibrinolítico estão presentes de maneira importante em pacientes com COVID-19, observando-se CIVD na maioria dos pacientes que vão à óbito. O aumento de citocinas (IL-6 e TNF-alfa), bem como a lesão endotelial, aumentam a expressão de fator tecidual, determinando um estado pró-trombótico. Por outro lado, a desregulação da antitrombina III, do inibidor do plasminogênio tipo I (PAI-I) e da proteína C em situações de inflamação e sepse significativas promovem um estado de anticoagulação. Essas alterações justificam o elevado índice de trombo intracavitários ou fenômenos microtrombóticos observados nestes pacientes;
- Cardiomiopatia por estresse: o mecanismo ainda não está bem estabelecido, contudo acredita-se que disfunção microvascular, tempestade de citocinas e aumento simpático estejam implicados na gênese de casos de Takotsubo, documentados na vigência de COVID-19;
- SCA não obstrutiva: a resposta imune à infecção viral aguda e ao aumento concomitante de citocinas e mediadores inflamatórios podem levar à inflamação arterial localizada, que pode ser mais pronunciada nas placas coronarianas. A entrada de produtos virais na circulação sistêmica pode causar ativação inata do receptor imune, levando à ativação de células imunes residentes em ateromas preexistentes, podendo determinar ruptura da placa. Por fim, a disfunção endotelial da infecção e inflamação pode determinar vasoconstricção com diminuição do fluxo coronariano;
- Lesão miocárdica viral direta: o miocárdio humano expressa o receptor utilizado SARS-Cov-2 para infectar as células hospedeiras, a ECA-2. Diante do contexto pandêmico e alto risco de contágio do novo coronavírus, o que implica em limitações para a realização de necropsias, existem apenas poucos relatos na literatura com a documentação de inclusões virais ou DNA viral detectado no tecido miocárdico. Além disso, a infecção pelo novo coronavírus é causada pela ligação da proteína spike da superfície viral ao receptor da enzima conversora de angiotensina 2 (ECA-2). A ECA-2, por sua vez, é expressa no pulmão, principalmente nas células alveolares do tipo II, e parece ser a porta de entrada predominante. Ao se ligar à ECA-2, o SARS-Cov-2 gera downregulation desta enzima e determina aumento dos níveis de angiotensina II, o que pode levar a efeitos deletérios da ativação do sistema renina-angiotensina-aldosterona, tais como vasoconstrição, alteração da permeabilidade vascular, remodelamento miocárdico e injúria aguda.
#Caso clínico 1
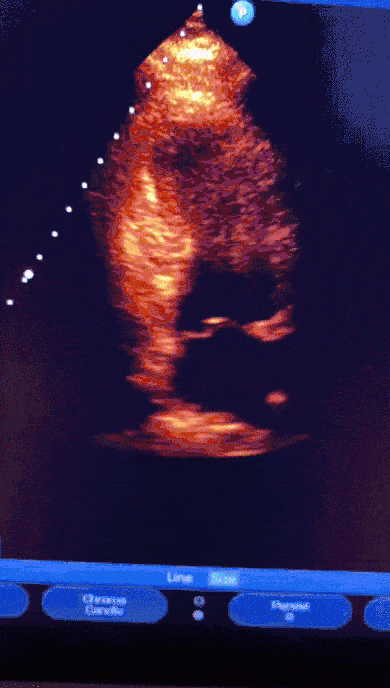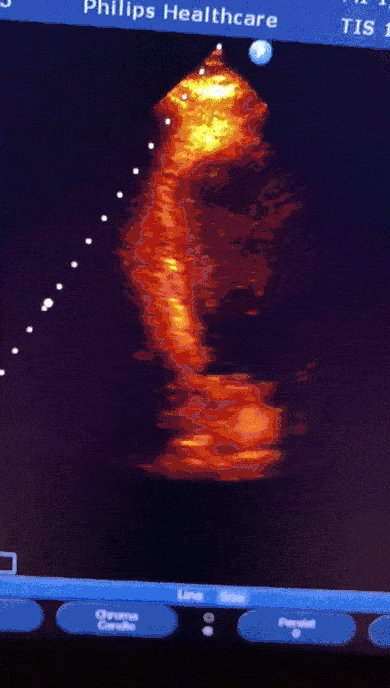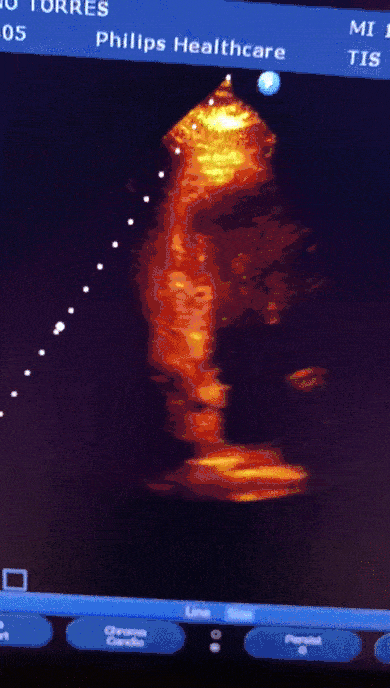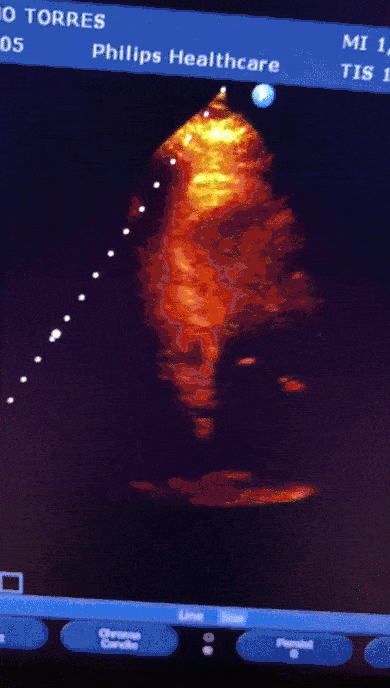
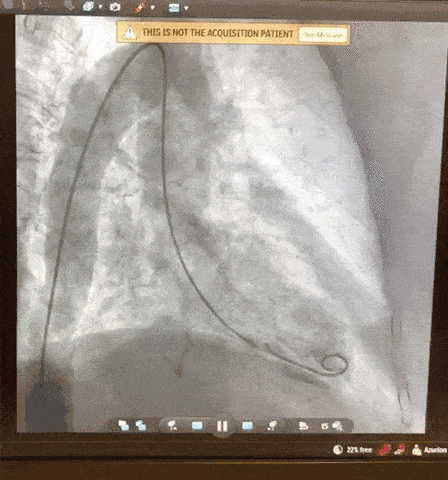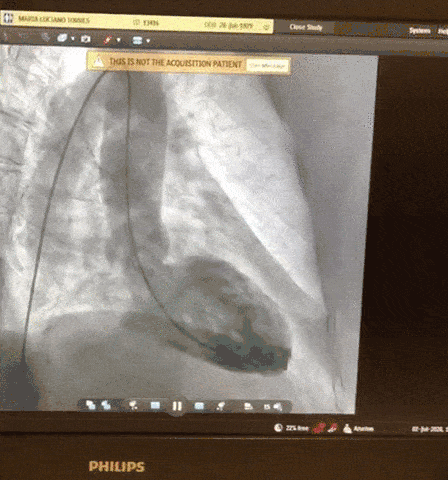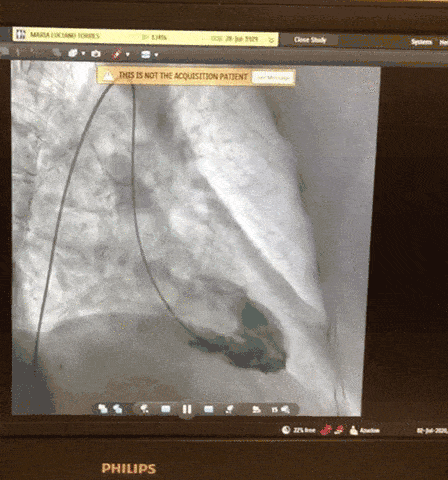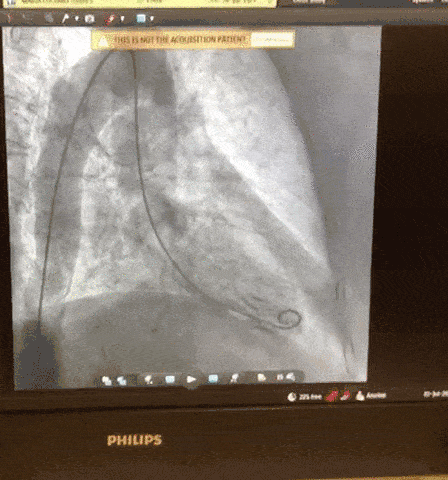
Mulher, 91anos, hipertensa, há 05 dias com sintomas respiratórios e diagnóstico confirmado de COVID-19. Evoluiu com epigastralgia associada a tontura e êmese. Exames laboratoriais com elevação significativa de Troponina.
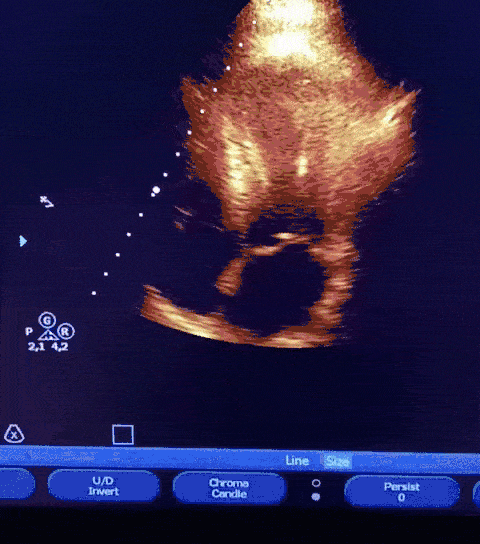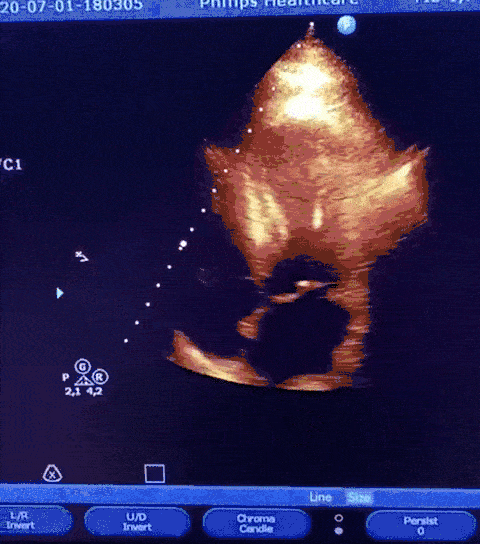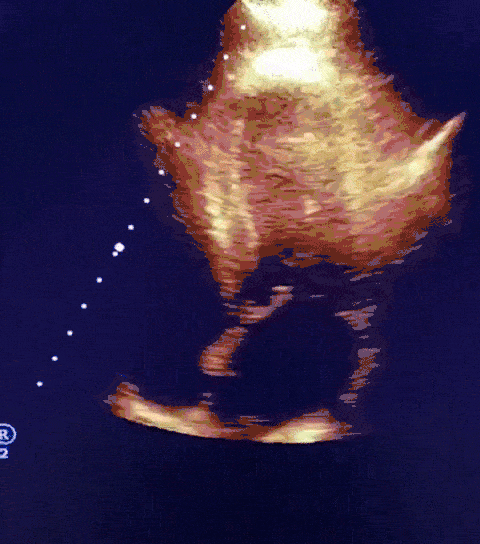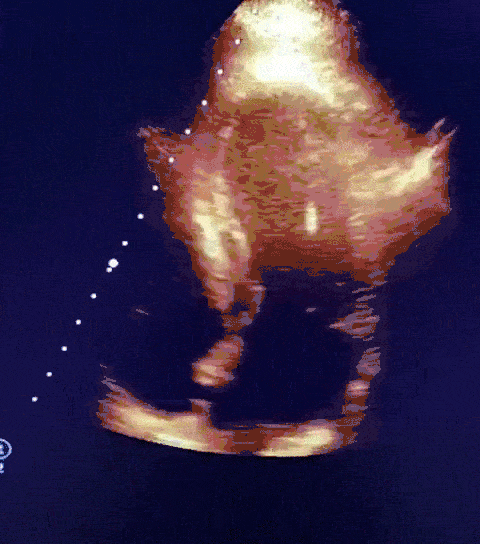
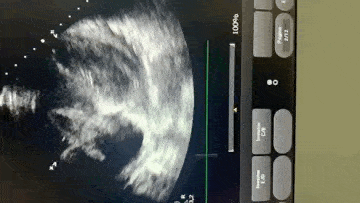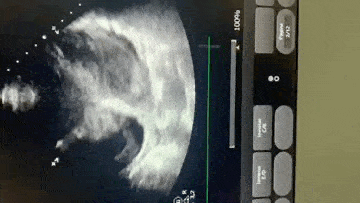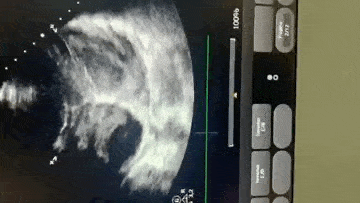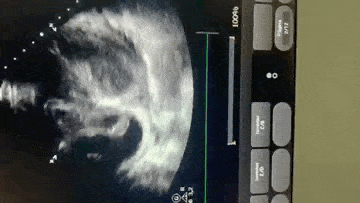
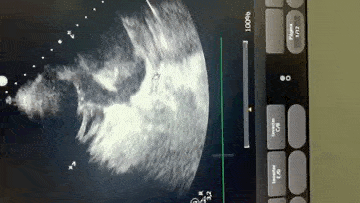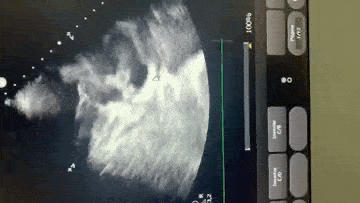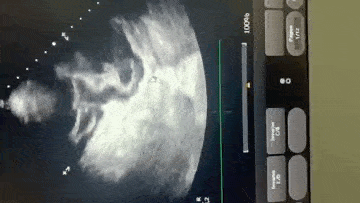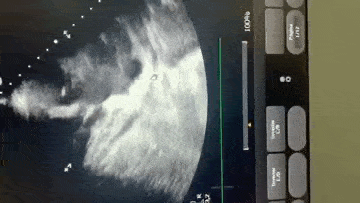
Paciente encaminhada para unidade de terapia intensiva, onde foi realizado ecocardiograma transtorácico à beira do leito enquanto aguardava realização de cateterismo cardíaco.
#Caso clínico 2
Paciente, 52 anos, admitido com dispneia e diagnóstico de COVID-19 confirmado laboratorialmente. Evoluiu com hipotensão e suspeita clínica de embolia pulmonar com disfunção de ventrículo direito (mesmo na vigência de uso de Heparina), sendo optado por terapia trombolítica após realização de ecocardiograma transtorácico.
Para mais conteúdo como esse, continue acompanhando nosso blog!

Graduado em medicina pela Universidade Potiguar (UnP). Possui residência em Clínica Médica, pelo Hospital Universitário Onofre Lopes – HUOL (UFRN), e em Cardiologia, pelo Procape – UPE. Porta o título de especialista em Cardiologia, pela Sociedade Brasileira de Cardiologia (SBC). E é pós-graduado em Ecocardiografia, pela ECOPE.